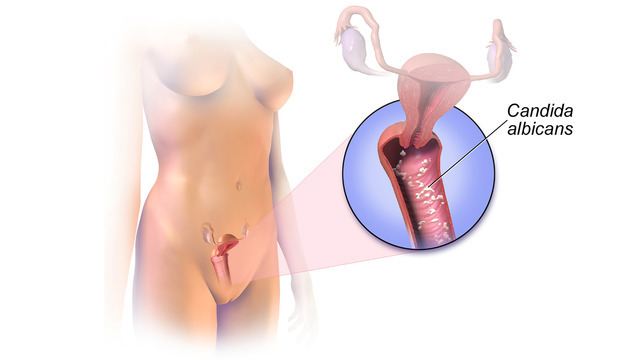
Вульвовагинит и вагиноз — очень частые причины патологических выделений из влагалища и одна из основных причин, по которой женщины обращаются к гинекологу. Они могут вызвать вагинальный дискомфорт и негативно повлиять на качество жизни, например, нарушить вашу половую жизнь.
Однако многие женщины не знают о физиологических выделениях или не знают, как отличить их от патологических и таким образом, они могут жаловаться на вагинальную инфекцию только из-за наличия физиологических выделений из влагалища. Вот почему так важно уточнить типы выделений и состояния.
Вульвовагинит и вагиноз — это состояния многослойного эпителия вульвы и / или влагалища, в которых присутствуют грибки, анаэробные бактерии и trichomonas, который является простейшим.
Вульвовагинит:
Вульвовагинит — это воспалительный процесс, поражающий вульву, стенки влагалища и многослойный плоский эпителий шейки матки (эктоцервикс). Для него характерно увеличение количества полиморфно-ядерных клеток.
Вагиноз:
Вагиноз характеризуется отсутствием воспалительной реакции влагалища.
Физиологические выделения из влагалища:
В состав влагалищного потока входят цервикальная слизь, отслоившиеся вагинальные и цервикальные клетки, вагинальный транссудат, белки, гликопротеины, органические жирные кислоты, углеводы, небольшое количество лейкоцитов, микроорганизмы, составляющие вагинальную флору и секрецию бартолиновых желез и Скене.
Среднее количество может варьироваться в зависимости от возраста, сексуального возбуждения, эмоционального состояния (например, стресса), фазы менструального цикла, заместительной гормональной терапии, беременности и комнатной температуры, но в целом составляет примерно 3 грамма в день.
Физиологический уровень pH влагалища кислый из-за производства молочной и других кислот Lactobacillus acidophilus, основных бактерий нормального влагалищного содержимого, в диапазоне от 3,8 до 4,2, что важно для экосистемы влагалища.

Физиологические выделения из влагалища белые или прозрачные, без запаха, слизистые на вид, однородные или слегка бугристые.
Необходимо четко указать женщинам на наличие этих физиологических выделений из влагалища, передающих уверенность и безопасность относительно его нормальности.
Нормальная флора влагалища:
Обычная флора влагалища состоит из грамположительных аэробов ( Lactobacillus acidophilus , Staphylococcus epidermidis также могут быть Streptococcus agalactiae ), грамотрицательные ( Escherichia coli ), факультативные анаэробы ( Gardnerella vaginalis , Enterococcus ), строгие анаэробы ( Prevotella spp. , Bacterioides spp. , Peptostreptococcus spp ., Ureaplasma urealyticum и Mycoplasma hominis ) и грибы (в основном Candida spp. , грамположительный, диморфный, сапрофитный гриб половые пути и желудочно-кишечный тракт, которые могут стать патогенными при определенных условиях).
В качестве основных защитных механизмов гениталий мы имеем:
— Вульва: сильный> Покровный покров, густая шерсть и адекватное копирование малых губ.
— Влагалище: кислотный pH, наличие лактобацилл, целостность тазового дна, соседство стенок влагалища, толщина и складки стенок влагалища и циклические изменения.
— Шея: эндоцервикальная слизь (препятствует прохождению патогенов в верхние отделы половых путей и все еще имеет бактерицидные вещества), бактерицидное действие и анатомическая целостность .
Факторы, предрасполагающие к вульвовагиниту:
У нас есть предрасполагающие факторы к диабету, прием стероидов, использование антибиотиков и / или иммунодепрессантов, использование вагинальных спринцеваний (изменяет pH влагалища), использование вагинальных смазок, внутренних и внешних абсорбентов, частое удаление волос. , половой акт (изменяет рН влагалища и способствует проникновению микроорганизмов), использование пероральных или местных контрацептивов, например ВМС, использование гормонов, венерические заболевания, гипер- или гипоэстрогенные состояния, стресс, травмы, изменение партнера и длительной госпитализации.
Теперь, когда мы рассмотрели физиологические характеристики выделений из влагалища, защитные механизмы женских половых путей и факторы, предрасполагающие к вульвовагиниту и инфекционному вагинозу, давайте подробно рассмотрим эти инфекции:
- Бактериальный вагиноз (БВ):
Это наиболее частое инфекционное заболевание нижних отделов половых путей у женщин детородного возраста. Это чаще встречается у женщин, ведущих активную половую жизнь, но также может поражать детей и женщин, которые не практикуют половую жизнь, что показывает, что существуют и другие формы передачи помимо полового.
Это может характеризоваться дисбалансом нормальная микрофлора влагалища с чрезмерным ростом бактерий, в основном анаэробных, связанных с уменьшением количества лактобацилл, пусковой фактор которых неизвестен.
Среди анаэробных бактерий преобладает при БВ Gardnerella vaginalis, , концентрация которых может быть в 2–3 раза выше, чем в нормальных условиях.
— Клиническая картина: Почти половина женщин с БВ не имеют симптомов, но картина, что Это состояние характеризуется наличием выделений из влагалища с неприятным запахом (в основном после полового акта, без презерватива и во время менструации), жидких, однородных, серовато-белого цвета, в небольшом количестве и не прилипающих, которые могут образовывать микропузырьки.
Кроме того, могут возникать диспареуния, раздражение вульвы и дизурия, хотя это бывает редко.
— Диагноз: Диагноз BV может быть клиническим, с использованием критериев по Амзелю или по Граму по системе Ньюджента.
Критерии Амзеля:
-
- Наличие сероватых, однородных и мелких белых выделений.
pH влагалища более 4,5.
- Положительный результат теста на амины (тест Уиффа) — он проводится с добавлением 10% гидроксида калия в секрет, собранный со дна влагалищного мешка, с внешним немедленный неприятный запах.
- Наличие ключевых клеток (клеток-мишеней) при свежем микроскопическом исследовании вагинального секрета.
Наличие по крайней мере 3 из них 4 критерия позволяют поставить диагноз БВ.
Золотым стандартом является окрашивание по Граму влагалищной жидкости, которое позволяет количественно определить количество патогенных бактерий и лактобацилл, тем самым определяя наличие или отсутствие инфекции.
Самая используемая система — Nug ent, который присваивает количественные значения в поле микроскопа трем различным бактериальным морфотипам — большим грамположительным бациллам, малым кокобактериям с грамотрицательной функцией и изогнутым грамотрицательным бактериям. БВ можно диагностировать по сумме 7 или более баллов в этой системе.
— Лечение: Оно показано женщинам с наличием симптомов и бессимптомным, если они беременны. Это позволяет облегчить признаки и симптомы заболевания и снижает риск других инфекций, например, C. trachomatis , N. gonorrhoeae, T. vaginalis , ВИЧ и простого герпеса типа 2.
Согласно CDC, лечение состоит из:
- Метронидазол 500 мг внутрь каждые 12 часов в течение 7 дней; ИЛИ
- Метронидазол гель 0,75%, полный аппликатор (5 г), вагинально, в течение 5 дней; ИЛИ
- Крем с клиндамицином, 2%, один полный аппликатор (5 г), на ночь, в течение 7 дней.
Вот некоторые альтернативы:
- Клиндамицин 300 мг внутрь каждые 12 часов в течение 7 дней; ИЛИ
- Клиндамицин 100 мг яйца, вагинально, на ночь, в течение 3 дней; ИЛИ
- Тинидазол 2 г 1 раз в день в течение 2 дней; ИЛИ
- Тинидазол 1 г один раз в день в течение 5 дней.
Лечение во время беременности:
- Метронидазол 250 мг перорально каждые 8 часов в течение 7 дней; ИЛИ
- Метронидазол 500 мг перорально каждые 12 часов в течение 7 дней; ИЛИ
- Клиндамицин 300 мг перорально каждые 12 часов в течение 7 дней.
Во время лечения женщинам следует практиковать половое воздержание или использовать презерватив во время отношений. Кроме того, необходимо избегать употребления алкоголя, если лечение проводится нитроимидазолами, чтобы предотвратить эффект против злоупотребления. Лечение партнеров обычно не рекомендуется.
Использование вагинального спринцевания может увеличить риск рецидива.
Лечение ВИЧ-позитивных пациентов такое же, как и лечение серонегативных пациентов.
— Осложнения: BV связан с увеличением числа инфекций с высокой заболеваемостью, таких как эндометрит, сальпингит, пельвиперитонит, целлюлит купола влагалища, воспалительные заболевания органов малого таза (PID), постинфекционные заболевания. -операционная и ВИЧ-инфекция.
Кроме того, у беременных она также может вызвать выкидыш, преждевременные роды, преждевременный разрыв плодных оболочек, хориоамнионит, плацентарную инфекцию, посткесаревую инфекцию (инфицирование хирургической раны, стеночный абсцесс и эндометрит) и колонизация у новорожденного.
- Вульвовагинальный кандидоз (CVV):
Это вторая по частоте причина выделений из влагалища и редко встречается у женщин до менархе и после менопаузы.
Характеризуется инфекцией вульвы и влагалища. к различным видам Candida . Большинство случаев (от 80 до 90%) связано с Candida albicans., поскольку они обладают большей способностью прикрепляться к клеткам влагалища, а остальные инфекции (от 10 до 20%) вызваны видами, не относящимися к albicans ( C. tropicalis, C. glabrata, C. Krusei, C. . lusitânia и C. parapsilosis ).
Candida — гриб, обнаруживаемый в обычной микрофлоре влагалища у 30% женщин и, поэтому CVV следует рассматривать не как инфекцию, передаваемую половым путем (ИППП), а скорее как заболевание с возможностью передачи половым путем.
— Клиническая картина: Картина проявляется внезапно , и может усиливаться в предменструальный период из-за максимальной кислотности влагалища.
Основным симптомом является вульвовагинальный зуд различной интенсивности, который усиливается ночью и от местного тепла, также может наблюдаться вульвовагинальное жжение, дизурия, диспареуния, бугорчатые белые выделения без запаха с сырным оттенком («молочные сливки»), гиперемия и отек вульвы, ссадины из-за царапин, трещины и мацерация вульвы, а также влагалище и шейка матки, покрытые плазмой. белого цвета и прикрепляется к слизистой оболочке.
Заболевание может проявляться в неосложненной форме, вызывается Candida albicans , носит спорадический характер, поражает женщин здоровый, симптомы от легкой до умеренной; или осложненный , вызванный другим видом Candida , является рецидивирующим (4 или более эпизода в один год) и поражает, например, женщин с диабетом, которые не Правильно проводят лечение женщины с рецидивирующими инфекциями, беременные женщины и женщины с ослабленным иммунитетом.
В этой форме симптомы тяжелые, такие как наличие обширной эритемы и отека, ссадин и трещин.
— Диагноз: В большинстве случаев для постановки диагноза достаточно типичного клинического аспекта без других тестов для подтверждения. Однако часто у пациента не бывает типичных выделений.
Оценить выделения из влагалища можно с помощью влагалищного pH-теста, который, как правило, ниже 4,5, а также с помощью бактериоскопии с визуализацией псевдогиф и / или дрожжей.

Свежее микроскопическое исследование влагалищного содержимого с добавлением 1-2 капель 10% гидроксида калия и мазка влагалищного содержимого, окрашенного по методу Грама, выявляют наличие псевдогиф и спор в большинстве случаев. случаев.
Если CVV рецидивирует, посев в определенных средах (агар-Сабуро или Никерсон) может быть интересен для определения присутствия других видов Candida .
— Лечение: Некоторые терапевтические варианты согласно CDC:
- Флуконазол 150 мг, 1 таблетка перорально, однократно. >
- Крем Клотримазол 1% — 1 аппликатор (5 г) вагинально, в течение 7–14 дней.
- Крем Миконазол 2% — 1 аппликатор (5 г) вагинально, в течение 7 дней .
- Крем Тиоконазол 6,5% — 1 аппликатор (5 г) вагинально. в разовой дозе.
- Бутоконазол 2% крем — 1 аппликатор (5 г) вагинально, разовое применение.
Нет необходимости лечить половых партнеров, кроме если они не являются симптоматическими — у сексуальных партнеров-мужчин редко проявляются такие симптомы, как баланит и / или баланопостит. В этом случае лечение следует проводить местными агентами.
Пациенты с рецидивирующим кандидозом должны быть обследованы на предмет наличия системных причин, предрасполагающих к рецидиву, таких как диабет, иммуносупрессия, ВИЧ-инфекция и использование кортикостероидов. .
Лечение рецидивов сердечно-сосудистых заболеваний следует проводить, предпочтительно, перорально. Один из вариантов — использовать флуконазол 150 мг с еженедельной дозой в течение 6 месяцев.
В целом терапия не отличается для ВИЧ-положительных пациентов, но в рецидивирующих случаях флуконазол 200 мг еженедельно. может быть эффективным в уменьшении колонизации C. albicans и симптоматические эпизоды CVV.
При беременности показанием является прием производных азола в течение не менее 7 дней.
- Вагинальная трихомониаза:
Это инфекция, вызываемая Trichomonas vaginalis , необязательным анаэробным флагеллированным простейшим. Это третья по частоте причина выделений из влагалища и основной вагинит, передающийся половым путем.
Обычно он ассоциируется с другими заболеваниями, передающимися половым путем, и способствует передаче ВИЧ.
Подвержены риску только практика незащищенного полового акта, вне зависимости от возраста, менструального цикла, использование противозачаточных средств, использование антибиотиков и др. Следовательно, лучшая форма профилактики — это правильное использование презервативов.
— Клиническая картина: Женщины могут протекать бессимптомно, особенно в период постменопаузы. Но классическая картина — это наличие желто-зеленоватых выделений, обильных, с запахом и пузырями. Влагалищный pH больше 5.
Кроме того, во влагалище и шейке матки наблюдается важный воспалительный процесс, который может вызывать другие признаки и симптомы, такие как жжение, гиперемия и отек. Также могут быть кожный зуд, дизурия и боль в области таза.
Конкретными находками являются очаговый и диффузный кольпит, «малиновая шея» или «клубничная шея» и тест Шиллера, показывающий «тигроидную» шею. ». В большинстве случаев это изменение можно увидеть только при кольпоскопии, и это происходит из-за расширения капилляров и точечных кровоизлияний.
Поскольку трихомонада вырабатывает водород, который связывается с кислородом, удаляя его из влагалищной среды, это он способствует росту анаэробных бактерий, и, следовательно, трихомониаз может быть связан с гонококковыми инфекциями и бактериальным вагинозом.
У мужчин обычно отсутствуют симптомы, поэтому они ведут себя как переносчики. При наличии симптомов у них может быть негонококковый уретрит, эпидидимит или простатит.
— Диагноз: Обычно это делается на основании клинической картины, физического осмотра, влагалищного pH (более 5), теста Уиффа (положительный) и свежей микроскопии влагалищной жидкости (выявляет присутствие жгутиковых подвижных простейших и увеличение лейкоцитов. ).
Бактериоскопию также можно выполнить с помощью метода Грама, который показывает грамотрицательного паразита.
Посев будет зарезервирован для наиболее сложных для диагностики случаев. Средствами могут быть Diamond, Trichosel, In Pouch TV и другие, первое из которых является основным.
Тест амплификации нуклеиновых кислот (NAAT) — наиболее чувствительная и специфическая альтернатива для диагностики , и его следует проводить только у пациентов, подозрения которых не были подтверждены микроскопией.
ПРИМЕЧАНИЕ. Цитология мазка Папаниколау не заменяет свежего исследования, так как более чем в 50% случаев он может оказаться неудачным. При наличии морфологических изменений клеток через 3 месяца после окончания периода назначается лечение и новый сбор, чтобы оценить стойкость клеточных изменений.
— Лечение : согласно CDC, лечение может проводиться перорально разовой дозой метронидазола 2 г ИЛИ тинидазолом 2 г перорально разовой дозой.
Важно помнить, что лечение должно быть системным, а не актуально для достижения терапевтического уровня в уретре и влагалищных железах.
Лечение сексуальных партнеров и расследование других ИППП, таких как сифилис, ВИЧ, гепатиты B и C, являются обязательными.
Лечение ВИЧ-положительных женщин согласно CDC — метронидазол 500 мг перорально каждые 12 часов в течение 7 дней.
Во время беременности и кормления грудью лечение выбора будет с 2 г метронидазола, перорально, разовая доза, и это важно, потому что трихомониаз может вызвать преждевременный разрыв плодных оболочек, преждевременные роды и новорожденного с низкой массой тела подъем. Добавление: его использование требует приостановки грудного вскармливания на 12 часов.